Нейродермит (атопический дерматит) — рецидивирующее аллергическое заболевание, основными симптомами которого являются воспаление кожи и сильный зуд. Это хроническая болезнь: появившись в раннем детстве, она может сопровождать человека на протяжении всей дальнейшей жизни. При этом людям с нейродермитом живется непросто, и основная задача лечения сводится к продлению периодов покоя кожи, уменьшению рецидивов и улучшению качества жизни пациентов.
Считается, что заболевание обусловлено генетической предрасположенностью, а также индивидуальными особенностями строения кожи. Также медицине известны факторы, способные спровоцировать появление болезни или ее обострение. Остановимся на этих моментах подробнее.
Характеристики и причины атопического дерматита у человека
Термин «атопия» впервые появился в 1923 году. Им обозначали повышенную (аномальную) реакцию иммунной системы организма на различные аллергены. Еще раньше — в конце XIX века — болезни присвоили наименование «нейродермит», что указывало на явную связь с нервной системой.
Это важно
Нейродермит и атопический дерматит — это синонимы. Можно встретить еще несколько определений, обозначающих это заболевание: атопическая экзема, синдром атопической экземы / дерматита, детская экзема, конституциональная экзема, а также сокращение АтД. Название может указывать на возраст пациента и подчеркивать главный фактор возникновения, но кардинального значения для выбора лечения не имеет.
Сегодня термин «нейродермит» используют для обозначения атопического дерматита у подростков старше 13 лет и взрослых. Несмотря на то что атопическим дерматитом мы привыкли называть то кожное заболевание, которое чаще всего возникает в детстве и в большинстве случаев диагностируется в возрасте от двух месяцев до семи лет, особенной разницы между терминами нет.
Симптомы нейродермита обычно ярко выражены. Это сильный зуд, шелушение, покраснение и поражение кожи в тех места, где она наиболее тонкая: на коленных и локтевых сгибах, в кожных складках, на шее. Если присоединяется инфекция, могут появляться гнойничковые высыпания. При расчесывании повреждений появляются мокрые ранки и корки. Происходит нарушение сна и дневной активности, а в случае значительного распространения воспаления имеют место признаки общей интоксикации — повышенная температура, озноб, увеличение периферических лимфатических узлов. Часто перечисленные признаки сочетаются с аллергическим ринитом, бронхиальной астмой, поллинозом[1].
Что касается особенностей протекания заболевания, то у детей, наряду с генетикой, главным фактором, провоцирующим возникновение атопического дерматита, является аллергия — например, в случае неправильного рациона матери в период лактации или же при искусственном вскармливании. Современные исследования доказали, что толчком к развитию этого заболевания как у детей, так и у взрослых может послужить стресс или вирусная инфекция, биохимические перепады в окружающей среде, психоэмоциональное перенапряжение[2].

Среди факторов, которые могут послужить триггером возникновения нейродермита или повлиять на его обострение, дискутируется роль следующих:
- постоянный контакт с аллергенами: домашней пылью, шерстью животных, растительной пыльцой, грибковой плесенью, пищевыми аллергенами;
- сильные эмоциональные потрясения, стрессы, интеллектуальные нагрузки;
- неправильный режим сна и бодрствования;
- сбои в работе гормональной системы;
- проблемы желудочно-кишечного тракта;
- вакцинация, выполненная без учета клинико-иммунологического статуса и предшествующей профилактики;
- неправильное или бесконтрольное использование медикаментов;
- несоблюдение правил гигиены, использование некачественной бытовой химии.
Важно
Атопический дерматит связан с наследственностью: в дерматологии его принято считать результатом наследственной предрасположенности к аллергии. Согласно исследованиям, он развивается у 60–80% детей, у которых больны оба родителя. У 45–55% детей — если заболевание присутствует у матери или отца. И у 10–20% детей, родители которых здоровы[3].
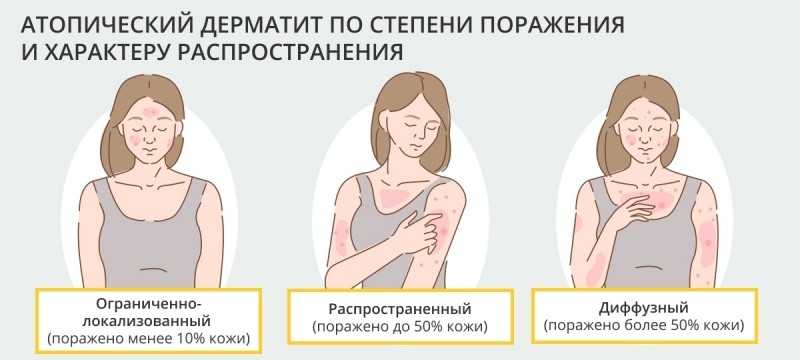
Нейродермит можно разделить на ограниченно-локализованный, распространенный и диффузный.
В первом случае поражение сконцентрировано на ограниченном участке площадью менее 10% кожи — локтевые и/или подколенные складки, кожа кистей рук, кожа шеи и/или лица[4].
При распространенном нейродермите поражено 10–50% кожи, помимо локтевых и подколенных складок в процесс вовлекаются плечи, предплечья, голени, бедра[5].
Если очаги разбросаны по двум и более областям и занимают более 50% кожи — всего тела, в том числе и кожи волосистой части головы, — то говорят о диффузном характере болезни. Это наиболее тяжелая форма[6].
Проявления нейродермита на различных стадиях
Дерматологи определяют три периода атопического дерматита в зависимости от возраста пациента[7]:
- младенческий — от двух месяцев;
- детский — от двух до 13 лет;
- подростковый и взрослый — старше 13 лет.
Клиническая картина в разных возрастных группах отличается, хотя и незначительно. Пациенты испытывают состояние кожного дискомфорта, а зуд, жжение, повышенная сухость кожи, шелушение, раздражение становятся их постоянными спутниками.
Начальные симптомы нейродермита (атопического дерматита) обычно появляются в первые месяцы жизни и представляют собой покраснения со склонностью к кожным выделениям и образованием везикул (микроскопических пузырьков) и очагов мокнутия. Также присутствуют легкий отек кожи, шелушения, приступообразный зуд на лице, ягодицах, конечностях. Вокруг родничка, за ушами и в области бровей могут образовываться светлые чешуйки, отделяемые при соскабливании. На щеках — желтовато-коричневые корочки, так называемый молочный струп. По мере роста ребенка поражения могут появиться на слизистых оболочках половых органов, глаз, носа. Когда папулы и везикулы покрываются коркой, а кожа становится грубой — приходится уже говорить о хроническом течении болезни.
Для подростковой и взрослой фаз нейродермита характерны высыпания светло-розового оттенка с уплотнением кожного покрова (лихенификацией) и узелковыми скоплениями — они расположены в основном на сгибательных поверхностях конечностей. Во взрослой стадии усиливается сухость кожи, которая может приобретать землистый оттенок.
Поражения кожи могут быть локализованными, распространенными и универсальными (эритродермия). Как правило, в осенне-зимний период происходят обострения, а летом состояние улучшается.
Обратите внимание!
При расчесывании на воспаленных участках кожи образуются мокрые ранки, в которые легко может попасть инфекция. Возникает угроза вторичного инфицирования, которое способно усугубить течение болезни. Поэтому первая помощь при атопическом дерматите заключается именно в купировании кожного зуда.
Во время ремиссии симптомы уменьшаются или полностью пропадают. Длительность периода ремиссии — от нескольких недель до пяти лет и более. В тяжелых случаях эта стадия отсутствует, и рецидивирующий атопический дерматит сопровождает больного постоянно.
Диагностика заболевания
Клиническая картина и симптоматика заболевания позволяют пациенту предположить у себя наличие нейродермита, однако для окончательного диагноза потребуется квалифицированная диагностика. В этом случае больному необходимо обратиться к дерматологу или аллергологу-иммунологу. Для постановки диагноза в медицинской практике применяют обязательные и дополнительные критерии. Врач заподозрит нейродермит, если у пациента присутствуют как минимум три критерия из основной группы и три — из дополнительной.
Обязательные признаки:
- кожный зуд;
- типичная локализация и вид кожных поражений;
- наследственный фактор;
- наличие рецидивов.
Дополнительные критерии:
- обострение болезни при стрессе и пищевой аллергии;
- первый рецидив в раннем возрасте;
- частые инфекции кожных покровов (грибок, герпес, стафилококк);
- темные круги вокруг глаз;
- сезонность обострений;
- сухость кожи;
- появление дополнительных складок на нижних веках;
- белый дермографизм — изменение цвета кожи при механическом раздражении.
Собранный анамнез и изучение клинических проявлений позволят поставить предварительный диагноз. Для его подтверждения применяют лабораторную диагностику. Больному назначают общий и биохимический анализы крови, аллергопробы, а при необходимости ряд дополнительных анализов.
Лечение атопического дерматита: атака на всех фронтах
Вылечить нейродермит раз и навсегда современная медицина пока не в состоянии: природа атопического дерматита, как и причины, до конца не изучены, соответственно, нет и четкого понимания, возможно ли окончательное выздоровление. Как показывают многочисленные наблюдения, в период полового созревания атопический дерматит может отступить и в некоторых случаях больше не беспокоить больного, что связано с гормональной перестройкой организма[8]. Но если этого не случается, то высока вероятность, что рецидивы будут периодически повторяться на протяжении всей жизни уже взрослого человека в легкой, среднетяжелой или тяжелой форме.
Впрочем, единого мнения по этому поводу нет. На данный момент врачи прибегают к ступенчатому подходу в лечении нейродермита, который состоит в поочередном назначении различных методов в зависимости от степени тяжести — например, при присоединении вторичной инфекции в схему лечения добавляют антисептические и противомикробные средства, а при сенсибилизации к аллергенам проводится аллерген-специфическая иммунотерапия[9].
Лечение комплексное ― от улучшения санитарно-бытовых условий до применения антигистаминных и гормональных препаратов. Оно направлено на устранение или уменьшение воспаления и кожного зуда, предупреждение вторичного инфицирования, увлажнение и смягчение кожи, восстановление гидролипидного барьера.
Элиминационные мероприятия общего характера
Учитывая, что дерматит почти всегда носит аллергический характер, необходимо максимально исключить контакт больного с потенциальными аллергенами.
- Рекомендована строгая диета без копченых и острых продуктов, цитрусовых, шоколада, яиц, цельного молока, какао и других продуктов, которые могут вызывать аллергическую реакцию.
- Обязательна ежедневная влажная уборка.
- Следует убрать из комнаты больного ковры, мягкие игрушки и перьевые подушки, исключить контакт с домашними животными.
- Уменьшить количество провоцирующих факторов — стресс, потливость, интеллектуальное напряжение, резкие колебания температуры окружающей среды, грубая одежда и так далее.
Для того чтобы снизить риск повторного инфицирования, важно провести санацию очагов хронического воспаления (гастрит, отит, тонзиллит и другие).
Наружная противовоспалительная терапия
Наружные средства для лечения атопического дерматита можно разделить на две группы: топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). Также для местного лечения АтД целесообразно использовать эмолиенты (увлажняющие средства)[10].
ТГКС, или гормональные средства, назначают, как правило, при хроническом, часто рецидивирующем течении атопического дерматита. К средствам на основе ТГКС относятся кремы и мази со следующими веществами в составе: метилпреднизолона ацепонат, мометазона фуроат, алклометазон, бетаметазон, флуметазон и другие. Многие из них показаны пациентам начиная с первого года жизни при легком течении заболевания. Однако использовать их нужно крайне осторожно и только по рекомендации и под контролем врача — даже при местном применении ТГКС имеют ряд серьезных противопоказаний и ограничений.
- ТГКС не рекомендуется использовать дольше четырех недель. А после достижения лечебного действия стоит перейти на ТИК, так как длительное применение может нарушить естественные обменные процессы в коже и вызвать атрофию.
- Нельзя использовать ТГКС под повязки, кроме тяжелых случаев АтД, при которых допускается применение влажных окклюзионных повязок с ТГКС в малых дозах в течение трех дней.
- Сильно галогенированный ТГКС (клобетазол, бетаметазона дипропионат) также нельзя наносить на чувствительные участки — лицо и шею — и большую поверхность поражения кожи. Следует чередовать участки воздействия, чтобы избежать системных побочных эффектов.
Другой современной разработкой в области наружных противовоспалительных препаратов стали топические ингибиторы кальциневрина, например такролимус и пимекролимус. Они предназначаются для купирования обострения АтД и для профилактики рецидивов, обладают локальной иммунотропной активностью и, как правило, не приводят к нежелательным эффектам, характерным для ТГКС. Поскольку это рецептурные препараты, выбор осуществляется лечащим врачом[11].
Важно!
Перед выбором любой терапии, вне зависимости от того, связана она с приемом гормональных средств или основана исключительно на народных рецептах, лучше предварительно проконсультироваться с врачом.
Местное лечение также подразумевает использование увлажняющих и смягчающих средств, которые наносят непосредственно на пораженный участок (мази, кремы, гели). К таковым относятся эмолиенты — жироподобные увлажняющие вещества, которые позволяют организовать рациональный уход за кожей на всех стадиях заболевания.
Именно эта группа веществ способна принести выраженное облегчение симптоматики атопического дерматита, уменьшить психоэмоциональный дискомфорт за счет снятия косметических дефектов. Эмолиенты уменьшают сухость кожи, увлажняют и смягчают эпидермис, восстанавливают функции эпидермального барьера. Они предотвращают потерю воды, блокируют прохождение жидкости через ороговевший слой кожи за счет скрепления роговых чешуек между собой. Перечень эмолиентов разнообразен: вазелин, парафин, воск, ланолин, а также глицерин, сорбит, гиалуроновая кислота, гель алоэ, гидроксилированные органические кислоты.
Это важно!
Кремы с эмолиентами обычно наносятся на кожу за 15 минут до нанесения наружных лекарственных средств, если их текстура более легкая (например, лекарственное средство имеет форму мази, а эмолиент — крема), или через 15 минут после, если эмолиент более жирный.
Поскольку воспаление и зуд, а также являющиеся их следствием расчесы при АтД нарушают защитные свойства кожи, зачастую к основной проблеме присоединяется бактериальная или грибковая инфекция, ухудшая течение и затрудняя лечение заболевания.
Системная фармакотерапия
Системную фармакотерапию — лечение фармакологическими агентами, принимаемыми внутрь или вводимыми инъекционно, — назначают в тяжелых случаях и проводят вместе с элиминационными мероприятиями и наружной терапией. На этом этапе применяют ряд лекарственных веществ: глюкокортикостероиды (ГКС), антибактериальные и противогрибковые препараты системного действия, седативные и другие психотропные средства, а также иммунотропные препараты. Если заболевание затронуло функции других органов, то врачи дополнительно назначают лекарства для нормализации их деятельности.
При неэффективности наружной терапии в случае длительного обострения заболевания врачи используют глюкокортикоиды, которые обладают теми же свойствами, что и гормоны коры надпочечников. Если замечено распространение бактериальной либо грибковой инфекции, прибегают к антибактериальным и противогрибковым препаратам. А иммунотропные лекарственные средства актуальны при неэффективности других видов терапии во время тяжелого упорного течения нейродермита.
Физиотерапевтические методы лечения
Физиотерапевтические методы лечения назначают пациентам старше 12 лет в комплексе с наружной терапией и фармакотерапией. Основное внимание уделяют ультрафиолетовому облучению в искусственной или природной среде, а также узкополосной фототерапии.
Во время реабилитации пациенты проходят санаторно-курортное лечение в санаториях дерматологического профиля[12].
Профилактика нейродермита (атопического дерматита)
Мероприятия по профилактике нейродермита (атопического дерматита) необходимо проводить еще до рождения ребенка. Особенно при наличии аллергии у будущей матери. Беременная женщина должна полностью исключить контакты с пищевыми, профессиональными, бытовыми аллергенами. Также критически важно не злоупотреблять медикаментозным лечением.
В постнатальном периоде следует максимально продлить грудное вскармливание для поддержания естественного иммунитета новорожденного. При этом матери показана строгая диета.
В случае если атопический дерматит уже выявлен, следует максимально ограничить больного от различных раздражающих средств: бытовой химии, лаков, синтетической одежды, пищевых красителей… Чем выше риск развития атопического дерматита или тяжелее течение рецидивов, тем более жесткие превентивные меры необходимы. Так, в случае рецидива и занесения в очаг воспаления вторичной инфекции могут потребоваться специализированные препараты на основе кортикостероидов и антибиотических средств.
Комбинированный препарат от зуда, воспаления и инфекции
Как было сказано выше, лечение кожных атопических реакций в первую очередь подразумевает устранение, снижение или предупреждение:
- аллергического воспаления;
- гиперемии;
- зуда и раздражения;
- вторичного инфицирования.
Для комплексного воздействия на все эти симптомы — спутники рецидивирующей формы атопического дерматита — был разработан комбинированный препарат Пимафукорт®, который выпускается в форме мази и крема. Действие средства направлено на терапию дерматозов, осложненных вторичной бактериальной и (или) грибковой инфекцией.
В состав средства Пимафукорт® входят три активных компонента, каждый из которых отвечает за свою «мишень»:
- Натамицин (10 мг) — противогрибковое средство, которое оказывает действие на патогенные и условно-патогенные грибы. Особенно активен против дрожжеподобных грибов из рода Candida spp., которые нередко обнаруживаются у больных атопическим дерматитом при лабораторном посеве биологического материала (чешуек кожи).
- Неомицина сульфат (3500 ЕД) — местный антибиотик из группы аминогликозидов. Обладает широким спектром действия, проявляя бактерицидную активность в отношении как грамположительных (Staphylococcus spp., Enterococcus spp.), так и грамотрицательных (Klebsiella spp., Proteus spp., Escherichia coli) бактерий, колонизирующих очаги воспаления.
- Гидрокортизон микронизированный (10 мг) оказывает ярко выраженный противовоспалительный и легкий сосудосуживающий эффект, снимая тем самым симптомы, провоцирующие к расчесыванию очагов атопической реакции, — зуд, жжение, гиперемию кожи.
Как и любое лекарственное средство, Пимафукорт® имеет противопоказания к применению, к которым относятся индивидуальная чувствительность к компонентам препарата, кожные инфекции вирусного происхождения, туберкулез и сифилис, опухоли кожи, аногенитальный зуд, кожные реакции после вакцинации, открытые повреждения кожи (раны, язвы, глубокие царапины), а также такие дерматологические заболевания, как угревая болезнь, розацеа и ихтиоз.
Рекомендации к применению препарата Пимафукорт®: продолжительность терапии устанавливается лечащим врачом на основании анамнеза и текущей клинической картины. Стандартно курс лечения не превышает двух недель, по его завершении необходимы визуальный осмотр и консультация у специалиста. У детей препарат следует наносить на ограниченные участки кожи. Мазь или крем наносят на пораженные участки кожи до четырех раз в сутки без использования окклюзионных повязок независимо от возраста.
Какая лекарственная форма подойдет лучше? В общих случаях рекомендации такие:
- крем — при терапии острых и подострых форм атопического дерматита, сопровождающихся мокнутием в очагах воспаления, то есть при наличии яркого красного воспаления, а также участков с экссудатом (выделяющейся жидкостью);
- мазь — для лечения подострых и хронических форм, особенно при наличии выраженной сухости, лихенификации или в тех случаях, когда необходимы барьерные свойства мази: при сухости, шелушении и стянутости, огрубении и утолщении кожи.
Стоимость тубы с кремом или мазью Пимафукорт® (разработка — Нидерланды, производство — Италия) составляет ориентировочно 470–520 рублей[13].
* Имеются противопоказания. Необходима консультация специалиста.
** Номера регистрационных удостоверений топического препарата с антибактериальным, противогрибковым и противовоспалительным действием Пимафукорт® в Государственном реестре лекарственных средств:
- мазь для наружного применения (туба, 15 г) — П N012689/01 от 13 октября 2008 года, дата переоформления — 30 мая 2017 года, выдано бессрочно[14];
- крем для наружного применения (туба, 15 г) — П N012689/02 от 13 октября 2008 года, дата переоформления — 1 июня 2017 года, выдано бессрочно[15].
*** Материал не является публичной офертой. Информация о стоимости приведена для ознакомления и актуальна на декабрь 2020 года.

Источники:
- 1,2 http://www.nrcii.ru/specialistam/klinrecommend/atopic_dermatitis_2020.pdf
- 3 https://ismu.baikal.ru/src/downloads/08517729_atopicheskiiy_dermatit.pdf
- 4,5,6 https://minzdrav.gov-murman.ru/documents/poryadki-okazaniya-meditsinskoy-pomoshchi/4.atopic_dermatitis.pdf
- 7,9,10,11,12 https://medi.ru/klinicheskie-rekomendatsii/atopicheskij-dermatit_13872/
- 8 https://sochi.upclinic.ru/department/dermatologiya/lechenie-atopicheskogo-dermatita/
- 13 https://www.rlsnet.ru/tn_index_id_6524.htm
- 14 https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=cdb3423d-615c-4ed2-83d3-170b94420ce2&t=
- 15 https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=995dfb06-336b-4471-895b-01415b5e7ecb&t=
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.