Еще 20 лет назад к экстракорпоральному оплодотворению (от латинского «экстра» — вне, и «корпус» — тело) относились как к крайней мере. Считалось, что ЭКО — это в некотором смысле жест отчаяния, причем жест небезопасный: в конце 90-х опыт зачатия «в пробирке» был минимальным. Сейчас эта процедура официально признана одним из высокотехнологичных методов лечения бесплодия и реализуется по нескольким программам. В том числе и с донорской яйцеклеткой.
Содержание статьи:
- Кто может стать донором яйцеклеток
- Как выбрать донора
- Процедура донорства яйцеклетки
- Цены в Москве на ЭКО с использованием донорских яйцеклеток
Право воспользоваться донорской яйцеклеткой имеют как семейные пары, так и одинокие женщины. Согласно 323-ФЗ от 21 ноября 2011 года и приказу Минздрава № 107н от 30 августа 2012 года, людям, решившим завести ребенка методом экстракорпорального оплодотворения с использованием донорских витрифицированных ооцитов, нужно лишь предоставить в клинику подтвержденный диагноз женщины-партнера — «бесплодие».

Кто может стать донором яйцеклеток
К качествам, которыми должен обладать донор, Минздрав предъявляет строгие требования: начиная с возраста (потенциальным донором может стать женщина от 18 до 35 лет) и заканчивая целым списком медицинских параметров.
Женщина должна пройти полное медико-генетическое обследование: врачи исключат генетические риски, проверят организм на наличие инфекций, изучат гормональный профиль. Прежде чем отдать свою яйцеклетку, потенциальный донор обязательно сдаст кровь и мочу, сделает флюорографию, УЗИ и ЭКГ, пройдет консультацию у терапевта и психиатра. И только после того, как результаты обследования будут признаны удовлетворительными, яйцеклетка донора попадет в «банк».
У женщины или пары, решившей прибегнуть к ЭКО, будет выбор: воспользоваться услугами анонимного или же знакомого донора. В клинике, занимающейся экстракорпоральным оплодотворением, реципиенту предоставят не только медицинскую карту донора, но и подробно расскажут о его образовании, опишут внешность — цвет глаз, волос, телосложение. Одним из популярных у будущих родителей является так называемый запрос на сходство — им хочется, чтобы ребенок, зачатый от донора, походил хотя бы на одного из них, и в данном случае описание внешности очень важно. Донорство может быть как безвозмездным (например, в случае если донором является родственница), так и на платной основе.
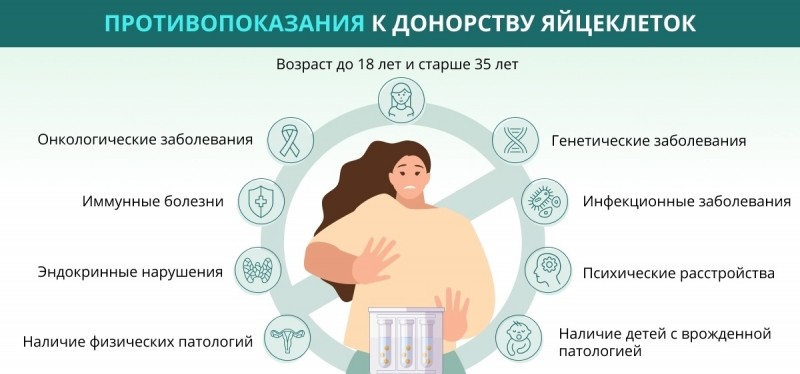
Противопоказаниями к донорству являются: возраст старше 35 лет, отсутствие детей, нарушения здоровья, наличие хронических заболеваний (эпилепсия, сахарный диабет и др.) как у самой женщины, так и у ее ближайших родственников.
Юридически донорство регламентируется следующим образом: согласно статье 55 Федерального закона «Об основах охраны здоровья граждан Российской Федерации» будущие родители не имеют права выбрать пол ребенка, за исключением случаев возможности наследования заболеваний, связанных с полом. Искусственное оплодотворение проводится в клинике, имеющей лицензию на медицинскую деятельность, при наличии письменного согласия супругов (или женщины). Сведения о проведенных искусственном оплодотворении и имплантации эмбриона, а также о личности донора составляют врачебную тайну и не разглашаются. Донор также обязуется не устанавливать личности пациентов и детей, родившихся с помощью ооцитов донора.
Интересный факт
Первому ребенку, зачатому при помощи ЭКО, недавно исполнилось 44 года. Британка Луиза Браун десять лет назад сама стала мамой — причем естественным путем.
Как выбрать донора
Если реципиент остановил свой выбор на анонимном донорстве, он сможет получить о доноре практически всю необходимую информацию: национальность, рост, вес, группа крови и резус-фактор, цвет глаз, форма носа, цвет волос, размер обуви и даже знак зодиака. Исключением являются персональные данные — их, согласно действующему законодательству, клиника предоставить реципиенту не может.
Принято считать, что возраст донора влияет на здоровье ребенка, и чем моложе донор — тем лучше. Это не всегда так, кроме того, к донорству яйцеклеток допускаются лишь абсолютно здоровые женщины, и реципиент сможет еще раз убедиться в этом, прочитав медицинскую карту потенциального донора.
Процедура донорства яйцеклетки и особенности ЭКО
Первый шаг для женщины, которая желает стать донором яйцеклетки, — заполнение формы согласия.
Заполнение такой формы от супругов (или женщины) является обязательным для начала процедуры искусственного оплодотворения. Форма заявления определена Семейным кодексом РФ (ч. 4 ст. 51), в заявлении супруги обязуются не устанавливать личность донора и сохранить тайну зачатия ребенка, а также не предъявлять претензии к медучреждению и врачу, проводившим ЭКО, даже в тех случаях, если оплодотворение не состоялось или ребенок родился с аномалиями развития.
После этого оформляется индивидуальная карта донора ооцитов, в которой указываются основные данные о нем — эта информация строго конфиденциальна.
Затем будущий донор проходит обследования: УЗИ молочных желез и органов малого таза, электрокардиографию, флюорографию, цитологическое исследование мазка из шейки матки, сдает на анализы мазок слизистой влагалища, мочу и кровь, консультируется у врача-генетика и у гинеколога.
Если донор признан годным, то врачи добиваются синхронизации менструальных циклов у него и у реципиента (для этого используются гормональные препараты) и начинают курс инъекций для стимуляции суперовуляции у донора — это позволяет получить как можно больше яйцеклеток.
В определенный момент проводится пункция фолликулов для забора созревших яйцеклеток (эта манипуляция проводится под анестезией).
Полученные яйцеклетки, как правило, сразу же отправляются на оплодотворение. После этого (если циклы донора и реципиента синхронизированы) 2 эмбриона подсаживают будущей матери, предварительно подготовив эндометрий полости матки. Оставшиеся бластоцисты (эмбрионы) замораживаются для повторных попыток. Эффективность ЭКО в этом случае достигает 35–50%.
Цены в Москве на ЭКО с использованием донорских яйцеклеток
Стоимость и самой донорской яйцеклетки, и процедуры ЭКО во многом зависит от класса клиники и ее расположения: очевидно, что в Москве это будет дороже, чем во Владивостоке, а в Израиле или Америке — дороже, чем в российской столице, причем намного.
В среднем в Москве процедура ЭКО с донорской яйцеклеткой обойдется в 280 тысяч рублей (стоимость одной криоконсервированной (замороженной) яйцеклетки — примерно 25 тысяч рублей).
Обратите внимание, что это стоимость с учетом лекарственных препаратов, необходимых для стимуляции. Для сравнения: ЭКО с собственной яйцеклеткой стоит примерно 90–150 тысяч рублей.
К сожалению, в некоторых случаях женское бесплодие связано с необратимыми нарушениями в созревании способных к оплодотворению яйцеклеток. И если раньше такие женщины не могли познать всю радость материнства и вынашивания будущего малыша, то сегодня эта проблема решается. Программа ЭКО с использованием донорских ооцитов — доступная всем слоям населения медицинская процедура. Да, это не дешево, но стоит ли считать деньги, если на кону стоит семейное счастье.
Как выбрать клинику?
Диагноз «бесплодие» на сегодня — не приговор. Помочь ощутить радость родительства может ЭКО. Но, чтобы повысить шансы на успех, стоит внимательно отнестись к выбору клиники. Чем руководствоваться, выбирая медучреждение, рассказывает главный врач медицинского центра по лечению бесплодия «Эмбрион» Ким Нодарович Кечиян, кандидат медицинских наук, лауреат премии Правительства РФ:
«Самый важный критерий — наличие у клиники лицензии на осуществление медицинской деятельности. Кстати, многие учреждения, в частности и наш медцентр «Эмбрион», размещают документы на своих официальных сайтах. Если клиника отказывается предоставить лицензию по вашему требованию — в такое учреждение обращаться точно не стоит, без разрешительных документов оказание медуслуг незаконно.
Кроме того, ознакомьтесь с репутацией клиники, узнайте об опыте врачей. В нашем медицинском центре работают специалисты с большим опытом в области лечения бесплодия. МЦ«Эмбрион» был открыт на базе московского родильного дома № 4 более 25 лет назад. И мы гордимся тем, что за этот срок в центре появилось на свет более 7500 здоровых детей.
Выбирая клинику, узнайте о наборе услуг, оказываемых в рамках протокола ЭКО. Например, в центре «Эмбрион» предоставляются услуги экстракорпорального оплодотворения, культивирования и внутриматочного введения эмбриона, проведение вспомогательного хетчинга, витрификация (замораживание) бластоцист, возможно ЭКО с использованием донорских гамет.
Мы внимательно относимся ко всем нашим пациентам, понимаем, как важно иметь возможность в любой момент связаться с врачом — и такая возможность круглосуточного контакта по телефону в центре «Эмбрион», конечно, предоставляется. Кроме того, центр работает ежедневно, включая выходные и праздничные дни».

2021-03-25